Diabète: comment les cellules souches pourraient-elles aider?
Le diabète de type 1 est une maladie chronique fréquente et dont le nombre de diagnostics chez l’enfant s'accroît. Les symptômes peuvent être traités mais la maladie reste incurable. Dans la majorité des cas, le diabète de type 1 signifie des injections quotidiennes d’insuline et le risque de dommages à long terme pour la santé.
Quand les taux de glucose (sucre) dans le sang augmentent, les cellules beta du pancréas sécrètent de l’insuline. L’insuline est une hormone qui signale aux cellules de l’ensemble de l’organisme de récupérer le glucose dans le sang.
Dans le diabète de type 1, le système immunitaire détruit les cellules beta. Dans le diabète de type 2, l’organisme n’absorbe pas assez de glucose, à cause d’une insensibilité à l’insuline ou d’une trop faible production de celle-ci.
Les diabèt de type 1 nécessite des mesure de la glycémie et des injections d’insuline quotidiennes.
Les scientifiques ont utilisé avec succès les cellules souches pluripotentes pour produire des cellules répondant au glucose qui sécrètent l’insuline, comme les cellules beta. Des essais cliniques avec ces cellules sont en cours.
Le diabète est assez bien compris mais ses causesne le sont pas. Les recherches sur ce qui provoque la destruction des cellules beta par le système immunitaire dans le diabète de type 1 se poursuivent encore.
Des recherches actuelles portent sur l’utilisation des cellules souches comme moyen de créer des cellules beta qui puissent être greffées chez les patients atteints de diabète de type 1. Des essais cliniques en cours utilisent des capsules pour mettre les cellules progénitrices pancréatiques à l’abri du système immunitaire du patient.
Les chercheurs s’intéressent également à l’utilisation possible de substances pour inciter les cellules pancréatiques d’un patient à fabriquer naturellement un plus grand nombre de cellules beta.
L’auto-immunité est un véritable défi pour le diabète de type 1. Même si de nouvelles cellules beta sont créées ou transplantées chez un patient, le système immunitaire peut par la suite les cibler et les détruire. Les traitements doivent donc viser à empêcher les nouvelles cellules beta d’être ciblées. Cela s’est généralement traduit par l’utilisation d’immunosuppresseurs, qui ont l’inconvénient d’augmenter les risques d’infection.
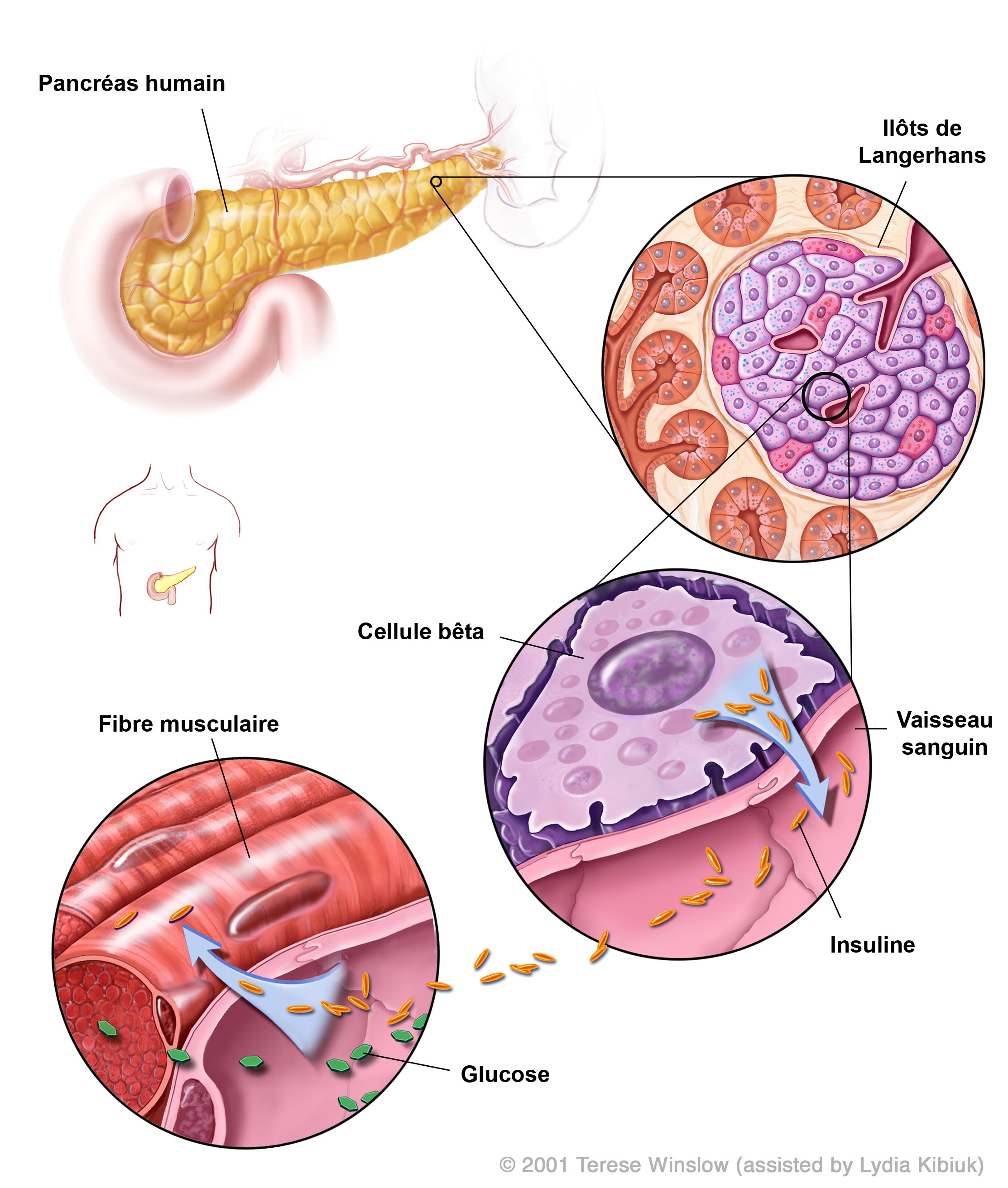
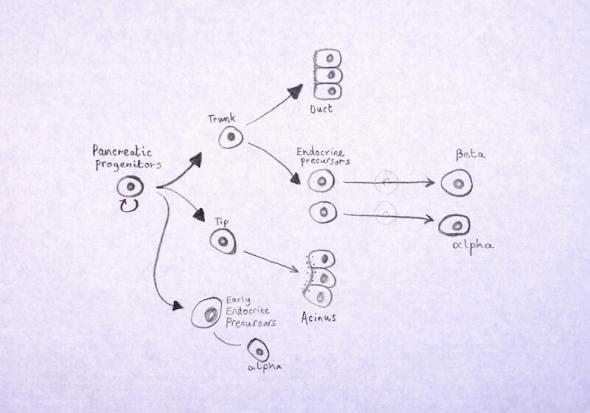
Les cellules qui composent le corps ont besoin d’énergie. Cette énergie est transportée sous la forme de sucre (glucose) dans le sang. Il existe plusieurs types de diabète. Leur point commun est un problème avec la régulation des niveaux de sucre dans le sang. Normalement, le niveau de sucre dans le sang est contrôlé par une hormone, l’insuline. L’insuline est fabriquée par des cellules présentes dans le pancréas appelées les cellules beta, et qui s’organisent en amas avec d’autres cellules du pancréas. Ces amas sont appelés les ilôts de Langerhans. Dans un pancréas humain, on estime le nombre de ces ilôts à un million.
Où se situe le pancréas? Localisé dans l’abdomen, jouxtant l’intestin grêle et l’estomac. Les cellules qui produisent l’insuline dans le pancréas (les cellules bêta) sont en rouge dans cette vidéo de Dror Sever and Anne Grapin-Botton.
Il existe plusieurs types de diabète. Leur point commun est un problème avec la régulation des niveaux de sucre dans le sang.
Les types de diabète les plus fréquents:
Le diabète de type 1 apparaît quand le système immunitaire endommage puis détruit les cellules beta. Cela se traduit par des niveaux de sucre dans le sang élevés en permanence, ce qui, à long terme peut entraîner des lésions au organes à causes de .problèmes au niveau des vaisseaux sanguins.
Le diabète de type 2 apparaît quand l’insuline ne fonctionne plus correctement pour diminuer les taux de glucose dans le sang. Cela peut être lié à l'apparition d’une résistance à l’insuline par les cellules du corps, ou à une fabrication trop faible par les cellules beta. Une combinaison de ces deux causes est également possible.
A l’heure actuelle, aucun traitement n’existe pour le diabète. Bien que le diabète de type 2 puisse souvent être au moins partiellement contrôlé grâce à un régime alimentaire équilibré et de l’exercice physique régulier, ce n’est pas le cas du diabète de type 1. Les individus atteints par ce dernier doivent mesurer leur taux de sucre dans le sang plusieurs fois par jour et s’administrer de l’insuline quand c’est nécessaire et suivant le bon dosage (grâce à une pompe ou par injection). Malheureusement, garder un taux normal de sucre dans le sang peut rester difficile. A long terme, des niveaux sanguins élevés de sucre peuvent provoquer de sérieuses lésions au cœur, aux yeux, aux vaisseaux sanguins, aux reins et aux nerfs, tandis qu’une dose trop forte d’insuline peut abaisser le taux de sucre dans le sang à un niveau trop bas (hypoglycémie) pouvant être fatal.
Il est possible de traiter le diabète de type 1 en transplantant des ilôts pancréatiques isolées qui contiennent des cellules beta ou même un pancréas entier d’un donneur à un patient. Ces transplantations peuvent permettre au corps de retrouver un contrôle normal de la glycémie, de sorte que l’injection d’insuline ne soit plus nécessaire. La transplantation d’un pancréas entier est une procédure chirurgicale important qui comprend un risque significatif. La transplantation d’ilôts en revanche est moins risquée, et se fait par infusion dans la veine porte du foie, dans lequel les ilôts viennent se loger.
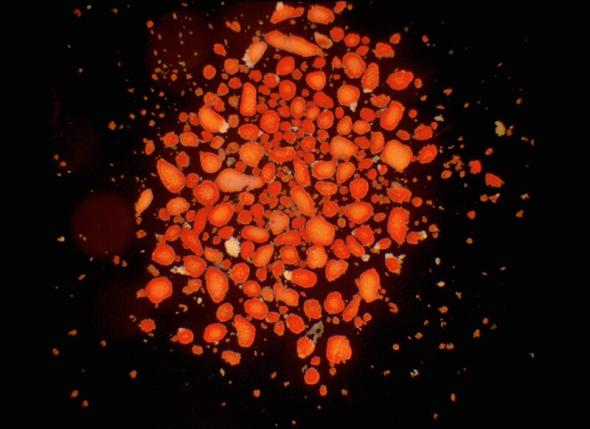
Il y a cependant des problèmes avec les transplantations d’ilôts :
- Le nombre de donneurs est très inférieur à la demande et les ilôts doivent être de qualité et de quantité suffisantes.
- Les transplantation d’ilôts ou de pancréas nécessitent que le système immunitaire soit neutralisé pour éviter le rejet de la greffe “étrangère”. Les immunosuppresseurs laissent ainsi le receveur vulnérable aux infections et induisent souvent des effets secondaires. Aujourd’hui, seul un nombre limité de patients atteints de diabète de type 1 sont sélectionnés pour la transplantation du fait de ces effets secondaires.
Même avec les immunosuppresseurs, une diminution progressive de la fonction de la greffe est observée., Ce problème est probablement lié à un rejet chronique de la greffe, rendant nécessaire l’implantation d’autres cellules. Cependant, si le système immunitaire a déjà développé des défenses contre les cellules étrangères du premier transplant, il reconnaît plus rapidement et plus facilement les cellules étrangères du suivant. Ainsi les futurs transplants ou autres organes greffés, tels qu’un rein, seront plus susceptibles d’être rejetés.
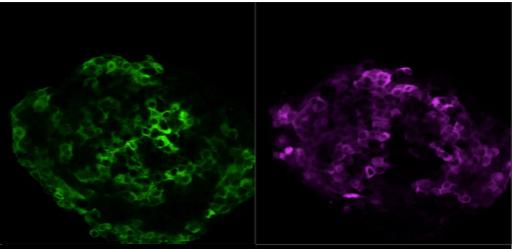
Il n’y a actuellement aucun traitement avéré pour le diabète utilisant les cellules souches. Si des cellules bêta pouvaient être produites en laboratoire, cela résoudrait le problème du nombre et de la qualité des ilôts pour les transplantations.
Les approches pour fabriquer de nouvelles cellules beta à visée thérapeutique sont les suivantes:
- Obtention de cellules beta humaines et fonctionelles à partir de cellules souches pluripotentes en laboratoire, afin de les transplanter dans des patients diabétiques.
- Obtention de cellules beta matures en laboratoire à partir d’autres types de cellules, par exemple des cellules du foie, afin de les transplanter dans des patients diabétiques.
- Utilisation de composés pour induire la production de nouvelles cellules beta au sein même du pancréas du patient.
Et pour ces différentes approches, les chercheurs s’interrogent sur :
- Comment empêcher le système immunitaire de s’attaquer aux cellules transplantées?
Produire des cellules beta à partir de cellules souches pluripotentes
Les cellules pluripotentes (cellules souches embryonnaires ou cellules souches pluripotentes induites) peuvent produire n’importe quel type de cellule présente dans le corps, et les chercheurs s’interrogent sur la manière de guider ce processus pour générer des cellules beta fonctionnelles. De telles cellules pourraient se substituer à celles, rarement disponibles, issues d’ilôts de Langerhans isolés à partir de pancréas de donneurs. Les chercheurs sont parvenus à produire, à partir de cellules souches pluripotentes, des cellules capables de répondre au glucose de façon identique à une cellule beta normale aussi bien dans le laboratoire que dans des souris diabétiques transplantées. La phase 1 des essais cliniques détermineront prochainement si ces cellules beta sont sans risques.
Produire des cellules beta à partir d’autres cellules
Certains chercheurs pensent qu’il est possible de forcer des cellules déjà présentes dans le pancréas du patient à produire de nouvelles cellules beta par un processus de régénération.L’existence de cellules souches dans le pancréas n’a pas été prouvée pour le moment mais des précurseurs de cellules beta ont en revanche déjà été découverts chez la souris. Les scientifiques espèrent ainsi découvrir ces cellules chez l’humain, et trouver un composé pour activer ces cellules progénitrices dans le corps d’un patient diabétique pour régénérer des cellules beta. Ces cellules seraient cependant aussi exposées à la destruction par le système immunitaire, ce qui nécessiterait une solution additionnelle. Ces avancées sont encore au stade expérimental et sont donc assez éloignées de la phase des essais cliniques.
Protéger les cellules du système immunitaire

Des travaux sont en cours pour trouver le meilleur moyen d’encapsuler les cellules transplantées pour les protéger du système immunitaire. Actuellement plusieurs groupes de recherche et sociétés commerciales (ViaCyte et Beta-O2 Technologies) tentent, dans le cadre d’essais cliniques de phase 1, de créer une capsule permettant le passage de l’insuline produite par les cellules encapsulées tout en empêchant le système immunitaire d’atteindre ces cellules.
D’autres études en cours ont pour but de trouver des médicaments, vaccins ou cellules qui réduiraient la réaction immunitaire. Les résultats de ces études permettraient la mise en place d’une meilleure thérapie en étant combinés à la transplantation de cellules beta.
Transplantation de cellules progénitrices dérivées de cellules souches
Le fait qu’il soit désormais possible de générer des cellules bêta efficacement à partir de cellules souches pluripotentes est un argument fort en faveur de tests pour la sécurité et l’efficacité de ces produits chez des patients. Deux essais cliniques pour le diabète de type 1 impliquant des cellules souches ont été lancés ces dernières années. Tous deux gérés par la compagnie biotech ViaCyte, ils se composent de cellules progénitrices pancréatiques, qui sont placées dans une poche similaire à une carte de crédit et transplantées dans le corps. L’espoir est que, comme dans les études chez la souris, les cellules progénitrices se transformeront spontanément en cellules bêta productrices d’insuline pour remplacer celles perdues par le patient.
Le premier essai clinique a été lancé en 2014. Cet essai de phase 1/2 vise à étudier la sécurité et l’efficacité du produit PEC-EncapTM, qui consiste en des cellules progénitrices dans une poche permettant la libération d’insuline dans le sang tout en empêchant le système immunitaire d’attaquer les cellules. ViaCyte a déclaré en 2018 que le produit PEC-EncapTM est sûr et bien toléré par les patients. La poche de protection nommée Encaptra© apparaît bel et bien immunoprotectrice comme prévu. Cependant, plus de travail est nécessaire pour permettre une implantation efficace chez les patients. Dans ce but, ViaCyte collabore avec W.L. Gore & Associates pour produire une nouvelle génération de poches pour la transplantation de cellules.
En 2017, ViaCyte a également initié un deuxième essai clinique de phase 1/2 aux USA et au Canada, dans lequel les même cellules progénitrices sont transplantées dans une poche qui permet une vascularisation directe de ces cellules. Étant donné que ce type d’implants requiert un traitement immuno-suppresseur, il est destiné aux patients diabétiques de type 1 présentant un risque élevé de complications telles que le coma et la mort. A travers une collaboration de longue date avec le consortium Beta Cell Therapy, un nouveau pan de cet essai clinique a été lancé en Novembre 2018 avec l’implantation des premiers patients européens à Bruxelles, Belgique.
Diabetes Atlas - statistics from the International Diabetes Federation (IDF)
International Diabetes Federation
Innovative Medicines Initiative for Diabetes (IMIDIA)
Diabetes UK - information and patient support
My Life - information for younger people living with diabetes
Centre for beta cell therapy - research consortium
ViaCyte – information about the first human clinical trial for diabetes
Classroom resource about stem cells and diabetes using real science data
Cette fiche descriptive a été créée par Sarah Pattison.
Elle a été révisée en 2011 par Harry Heimberg, en 2015 par Henrik Semb, et en 2018 par Henrik Semb et Eelco de Koning.
Cette traduction française a été écrite par Nicolas Glaser, Thomas Robert et Marie Lemper; et révisée par Thomas Robert en 2018.
Images et videos
(Les droits appartiennent aux contributeurs nommés sauf indication contraire)
- Ilôt humain où les cellules alpha et beta apparaissent respectivement en vert et violet, en utilisant des anticorps dirigés contre l’insuline et le glucagon © Olle Korsgren.
- Images d’ilôts chez un humain sain et chez un patient diabétique de type 1 © Johan Olerud
- La vidéo ‘Le pancréas’ montrant le pancréas, l’estomac et le duodénum © Dror Sever et Anne Grapin-Botton
- Le diagramme 'Production d’Insuline dans le Pancréas Humain' © 2001 Terese Winslow (avec l’aide de Lydia Kibiuk).
- Image d’injection lors d’un diabète © Wellcome Library, London.
- Cellules productrices d’insuline dérivées de cellules souches embryonnaires (hESC): Marquage du Peptide-C sur des cellules productrices d’insuline dérivées d’hESC © Katja Hess/Zarah Löf Öhlin
- ‘Ilôts de Langerhans humains utilisés pour une transplantation’ par Andrew Friberg (CC BY 3.0)
- La naissance des cellules bêta par Cameron Duguid (CC BY 3.0)
- Capsule pour la transplantation de cellules © ViaCyte